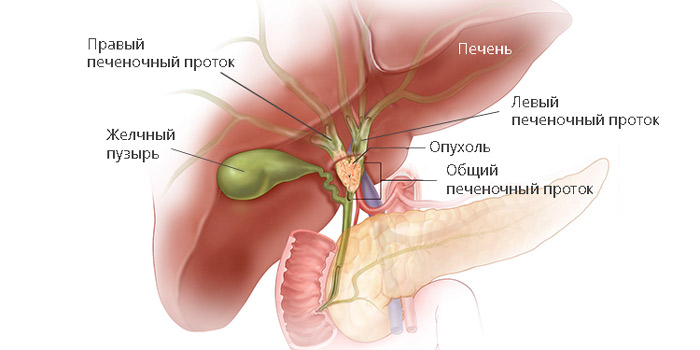
Опухолью Клацкина называют рак желчных протоков, который локализуется в области ворот печени. Синонимом патологии является воротная холангиокарцинома или гилюсная карцинома. Это очень редко встречающееся новообразование. Его особенностью является то, что даже на ранней стадии заболевание может проявляться очень тяжелыми клиническими проявлениями.
Ворота печени (печёночные ворота) — это область на задней поверхности печени, где в нее входят и выходят сосуды, включая печеночную артерию, печеночную вену и желчные протоки. Эта область также содержит портальную вену, которая переносит кровь из органов брюшной полости в печень. Здесь же находится большое количество лимфатических сосудов и желчевыводящих протоков. Область ворот печени довольно небольшая и у разных людей занимает от 6 до 18 квадратных сантиметров.
Желчный проток из каждой доли печени соединяется с другими в общий желчный проток. Опухоль Клацкина формируется внутри долевого протока или в общем желчном, который имеет длину не более 5 см при немного меньшем диаметре.
В данной анатомической зоне (область ворот печени) могут образовываться самые разные злокачественные новообразования. Это может быть рак желчного пузыря, печени, рак желчных протоков, сюда же часто метастазируют и другие опухоли. Учитывая высокую плотность анатомических структур и их тесное взаимодействие друг с другом, опухоли прорастают их очень быстро, поэтому диагноз часто можно поставить исключительно после гистологического исследования.
Интеллектуальная собственность https://www.euroonco.ru
Классификация
Опухоль Клацкина, с точки зрения клеточной структуры, в 90% случаев представлена трансформирующимся железистым эпителием, в то время как частота плоскоклеточного рака составляет менее 5%. Ещё более редко в данной области встречаются саркомы и лимфомы.
В зависимости от типа роста в протоке, выделяют следующие ее разновидности:
- Склерозирующий тип: злокачественные клетки, как правило, не формируют четкую опухоль, а сужают просвет протока по всему его радиусу за счет размножения внутри него. Данный тип чаще встречается при протоковом раке внепеченочной локализации.
- Папиллярный тип: редкое явление, при котором злокачественное новообразование растёт в просвете протока и представляет собой полип. Такой тип течения опухоли Клацкина обычно имеет более благоприятный прогноз, поскольку первое время опухоль оттесняет анатомические структуры и только на более поздних стадиях они вовлекаются в конгломерат.
- Нодулярный тип: является комбинацией первых двух вариантов, при этом новообразование давит на проток, но не является типичным для прорастания опухоли во внепеченочные протоки.
Кроме того, опухоль Клацкина достаточно быстро метастазирует в лимфоузлы ворот печени, когда первичный очаг имеет небольшие размеры.
С развитием диагностических методов, включая КТ и МРТ, стало возможным более раннее выявление патологий данной анатомической зоны (ворот печени) и расширение спектра паллиативных операций, проведенных на желчевыводящих протоках. В результате этого возникла необходимость в совершенствовании анатомической классификации, а также ее унификация. Классификация Бисмут-Колетт (Вismuth-Corlette) основана на расположении злокачественной опухоли относительно места слияния печеночных протоков в общий (данная зона называется бифуркацией).
Согласно данной классификации выделяют:
- Рак, локализованный в общем желчном протоке, является I типом и именно он является самым распространенным — до 50% всех пациентов с выявленной холангиокарциномой.
- Опухолевое поражение бифуркации представляет собой II тип и регистрируется у 20% пациентов.
- Карцинома одного долевого – III тип, с добавлением индекса «А» или «В», что учитывает сторону поражения.
- Двустороннее вовлечение – IV тип, его соотношение с классификацией по системе TNM имеет значительные сложности.
Причины возникновения
В большинстве случаев до возникновения опухоли Клацкина были выявлены патологии желчевыводящей системы, такие как инфекционные холангиты, вызванные преимущественно паразитарными инфекциями, или аутоиммунные нарушения. В отличие от злокачественных опухолей желчного пузыря, нет научных фактов, доказывающих связь данной патологии с желчнокаменной болезнью.
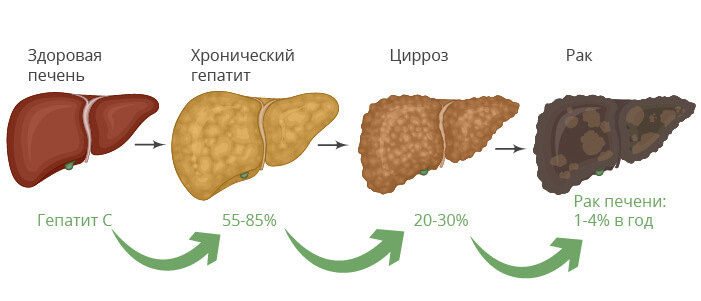
Долгое время наблюдалась повышенная частота холангиокарциномы у лиц, инфицированных определенными гельминтами, такими как печеночная двуустка, которая паразитирует в печени и вызывает хроническое воспаление протоков, что в итоге заканчивается их склерозированием.
В качестве факторов риска развития опухоли Клацкина выделяют воспалительные процессы, локализующиеся в кишечнике, особенно стоит отметить неспецифический язвенный колит. Традиционно рассматривается возможное влияние на злокачественное преобразование хронических гепатитов, как вирусных, так и алиментарных, особенно при высоком потреблении алкоголя, циррозе и жировом перерождении. Еще одним важным фактором является курение, которое в то же время признано одним из ведущих факторов риска для любых злокачественных опухолей желчевыделительных протоков.
Предполагается и влияние наследственной предрасположенности, однако из-за редкости патологии научных подтверждений этому пока не найдено.
Что касается российских статистических данных, они не позволяют проводить дифференцировку злокачественных новообразований билиарного тракта, поэтому точную оценку заболеваемости произвести невозможно. Но согласно предположениям, ежегодно патология выявляется у 1000-1200 человек.
Симптомы
Опухоли ворот печени имеют свою классификацию стадий, в отличие от других анатомических зон печени:
- 0 стадия, так называемый локализованный рак in situ — это тяжелая дисплазия клеток слизистой оболочки, которая чаще всего выявляется при холецистэктомии (удалении желчного пузыря).
- 1 стадия — клетки злокачественной опухоли ограничиваются стенкой протока, представляя четко ограниченное поражение.
- 2 стадия — злокачественный процесс распространяется за границы желчного протока, но не вовлекает соседние анатомические структуры, однако клетки опухоли могут быть выявлены в расположенной рядом жировой клетчатке.
- 3 стадия — вовлечение в процесс сосудов или наличие метастазов не более, чем в трех лимфатических узлах ворот печени, при этом размер первичного очага не имеет значения.
- 4 стадия — метастазы в четырех лимфатических узлах, или выявлены отдаленные метастазы, при этом размер первичного новообразования значения не имеет.
Основным проявлением холангиокарциномы преимущественно является механическая желтуха, которая представляет собой следствие непроходимости протока. Она проявляется пожелтением кожи и белков глаз, стул становится светлым, а моча, наоборот, темнеет. Характерны симптомы интоксикации с развитием общей слабости, также сопровождается фебрилитетом и зудом кожи.
До облитерации протока и развития желтухи пациенты могут отмечать слабость, тяжесть в правом подреберье, проблемы с аппетитом. Многие отмечают, что они не могут есть ранее привычные блюда, например, из жирного мяса, выпечки и др. Отмечаются эпизоды схваткообразных болей, сопровождающихся тошнотой и рвотой, а также возможны отрыжка и диарея.
Также могут присутствовать лабораторные изменения, характерные для патологии печени — повышение АСТ, АЛТ, билирубина. Что касается онкомаркеров, то может повышаться СА19-9. Но этот маркер неспецифичен и может проявляться при многих патологиях билиарной системы.
Диагностика
На первом этапе обнаружения новообразований ворот печени может быть проведено посредством традиционного УЗИ органов брюшной полости. Этот метод, собственно, является широко признанным для скрининга билиарной патологии. КТ — более точный метод, чем УЗИ, она позволяет обнаружить патологии в области ворот печени и оценить изменения анатомии.

Совмещение технологии УЗИ и эндоскопии позволило повысить возможности диагностики и в том числе проводить биопсию выявленных новообразований. Если с помощью этого метода не удается получить образец ткани для исследования, назначается чрезбрюшинная холангиография, при которой забор материала проводится с помощью прокола передней брюшной стенки. Для контроля процедуры используется рентгенологическое контрастирование.
Гистологическое подтверждение диагноза является важным моментом, поскольку, как мы уже говорили, в этой области невозможно дифференцировать опухоли другим методом. В некоторых случаях, например, если планируется хирургическое удаление новообразования, с биопсией можно подождать и провести морфологическое исследование после операции. В некоторых случаях для взятия образцов требуется проведение диагностической лапароскопии. Она же позволяет произвести осмотр пораженной области и более точно спланировать хирургическое лечение.
Оценить вовлеченность в опухолевый процесс кровеносных и лимфатических сосудов можно с помощью ангиографии. Оценка степени распространения процесса и поиск отдаленных метастазов проводится с помощью МРТ с контрастированием.
Критериями постановки диагноза являются:
- Обнаружение опухоли на УЗИ, КТ или МРТ.
- Гистологическая верификация рака.
- Исключение других видов рака, метастазирующих в лимфоузлы ворот печени.
Лечение опухоли Клацкина
Радикальный метод лечения опухоли Клацкина предполагает резекцию части печени вместе с пораженным протоком. В случае сохранного состояния пациента и высокой вероятности рецидива, после операции проводится лучевая терапия или химиотерапия в течение полугода. Для некоторых пациентов эти методы комбинируют, и назначается химиолучевое лечение.
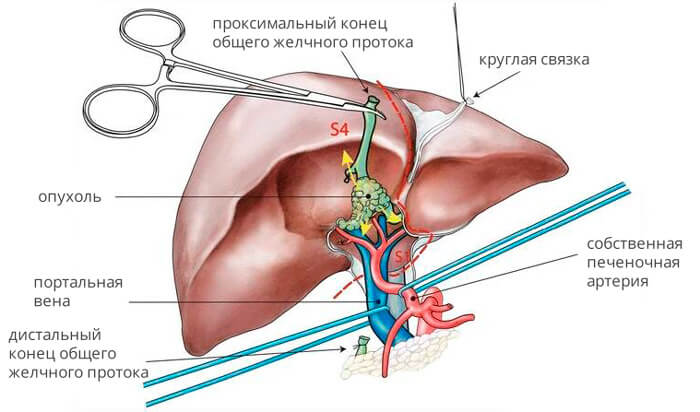
У 80% пациентов заболевание обнаруживается на неоперабельной стадии. Ворота печени играют ключевую роль для жизненно важных органов, таких как сосуды и нервы, и даже маленькое новообразование, особенно с метастазами в воротные лимфоузлы, способно серьезно нарушить их функционирование. Когда опухоль распространяется на общую печеночную артерию и воротную вену, создавая тромбы, операция становится невозможной.

Противопоказанием к радикальной операции служит механическая желтуха, вызванная внутрипротоковым опухолевым стенозом. В таких случаях первоочередной мерой становится срочное дренирование, включая установку стента в суженный проток. Через некоторое время, когда состояние пациента стабилизируют с помощью интенсивного лечения, вопрос о проведении радикальной операции поднимается снова.
В случаях, когда хирургическое вмешательство невозможно, чаще всего проводится лучевая терапия, сопровождаемая приемом капецитабина. В некоторых случаях после этого пациенту предлагается химиотерапевтическое лечение. При распространенных стадиях, когда уже имеются метастазы, химиотерапия является единственным методом, позволяющим контролировать состояние пациента.
Тактика лечения холангиокарциномы всегда является индивидуальной и подлежит определению мультидисциплинарным консилиумом.
Паллиативное лечение
Паллиативная терапия рекомендуется для смягчения осложнений, связанных с механической желтухой, вызванной нарушением проходимости общего желчного протока, когда операцию невозможно выполнить технически из-за опухолевого инфильтрата.
На первом этапе прибегают к восстановлению оттока желчи, используя стентирование или создание обходного пути с помощью дренажа для декомпрессии протока. При улучшении состояния пациента, на втором этапе может быть применена внутрипротоковая фотодинамическая терапия. Результаты клинических исследований свидетельствуют о существенном улучшении состояния и увеличении общей продолжительности жизни после нескольких сеансов фотодинамической терапии, дополненной паллиативной химиотерапией.
Фотодинамическая терапия включает введение специального фотосенсибилизирующего препарата внутривенно. Ввиду метаболических особенностей опухоли, этот препарат активно накапливается в ней, и если на него затем воздействовать светом определенной длины волны, этот препарат активируется и разрушает злокачественные клетки. Процедура выполняется с использованием эндо-УЗИ, обеспечивая таргетное и узконаправленное воздействие. Одним из преимуществ фотодинамической терапии является то, что на опухоль можно действовать таким способом много раз, пока она не будет уничтожена полностью. Количество противопоказаний к процедуре очень мало, поэтому ее можно применять даже у ослабленных больных. Единственным ограничением служит необходимость наличия специального оборудования в клинике и обученного персонала.
Что касается стента, то по данным статистики, около половины пациентов, которым была проведена такая операция, страдают от воспаления желчных протоков или от застоя желчи. В связи с этим, в паллиативных целях проводится активная симптоматическая терапия.
Прогноз для жизни
К сожалению, при опухоли Клацкина прогноз неутешительный. Пятилетний рубеж переживает всего 10% пациентов с радикально удаленной опухолью у 2/3 из них в первые 1-2 года развивается рецидив, или обнаруживается прогрессирование патологии в виде отдаленных метастазов. Но если пациент прожил три года без рецидива, то возвращение болезни становится минимальным (риск составляет не более 5%), и такие люди вполне могут рассчитывать на долгую жизнь.
Но даже несмотря на такой прогноз, не рекомендуется отказываться от противоопухолевого лечения и паллиативных вмешательств. Современная медицина поможет облегчить состояния пациента, купировать тягостные симптомы желтухи и общих онкологических симптомов. Если пациенту было отказано в терапии, обратившись в "Евроонко", каждый может получить новый шанс на продление жизни.
Список литературы:
- Бредер В.В., Косырев В.Ю., Ледин Е.В. /Практические рекомендации по лекарственному лечению билиарного рака// RUSSCO, 2017; 3(suppl.2).
- Cong W.M. /Surgical pathology of hepatobiliary tumors// Springer, 2017.
- Eckel F., Schmid R.M. /Chemotherapy in advanced biliary tract carcinoma: a pooled analysis of clinical trials //Brit J of Cancer, 2007; 96.
- Hundal R., Shaffer E.A. /Gallbladder cancer: epidemiology and outcome// Clin Epidemiol, 2014; 6.
- Murakami Y., Uemura K., Sudo T., et al. /Prognostic Factors After Surgical Resection for Intrahepatic, Hilar, and Distal Cholangiocarcinoma// Ann of Surg Oncol, 2011; 18.
- Zografos G., Farfaras A., Zagouri F., et al. /Cholangiocarcinoma: principles and current trends// Hepatobil Pancr Dis Inter, 2011; 10(1).